Mis on pehmekoe sarkoomid?
Pehmekoe sarkoomid on mitmekesine pahaloomuliste kasvajate grupp, mis võivad tekkida erinevates kehapiirkondades. Pehme koe alla kuuluvad lihased, kõõlused, rasv- ja sidekude, veresooned ning perifeersed närvid. Seetõttu võib pehmekoesarkoome leida üle kogu keha, kuid kõige sagedamini ala- ja ülajäsemes (50%), seejärel rindkeres ja kõhus (40%) ning pea- ja kaelapiirkonnas (10%).
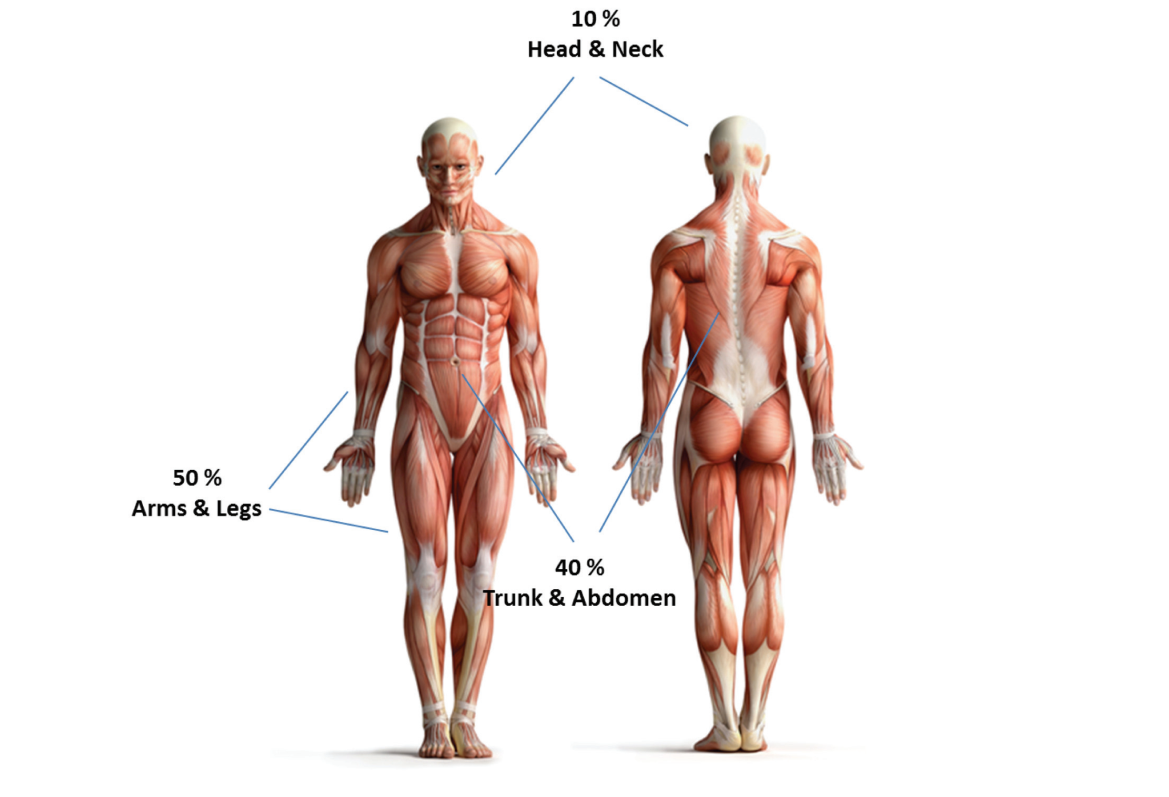
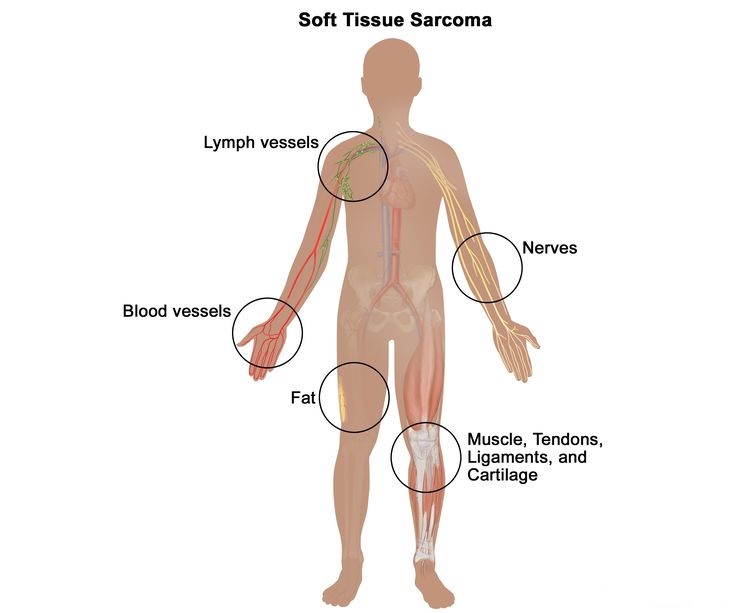
Pildid on pärit: ESMO/ACF Patient Guide Series based on ESMO Clinical Practice Guidelines. Soft Tissue Sarcoma. 2016; dana-farber.org.
Pehmekoe sarkoomid on harva esinevad, moodustades umbes 2% kõikidest pahaloomulistest kasvajatest. Kokku esineb umbes 80 erinevat pehmekoe sarkoomi alatüüpi, millest kõige sagedasemad on liposarkoom ja leiomüosarkoom. Nende esinemissagedus on 4-5 juhtu 100 000 inimese kohta aastas. Teiste pehmekoe sarkoomide esinemissagedus on alla 2 juhu 1 000 000 inimese kohta aastas. Pehmekoe sarkoome esineb rohkem täiskasvanutel kui lastel, kõige sagedamini vanuses 50-60.
Kuna tegemist on harvikhaigustega ning sageli vajavad need haiged multimodaalset ravi (kirurgiline, kiiritus- ja süsteemravi), siis on oluline, et diagnoosimine ja ravi toimuksid haiglates, kus on olemas spetsialiseerunud meeskond sarkoomide raviks. Meeskonda peavad kuuluma üldkirurgid, ortopeedid, kiiritusravile ja süsteemravile spetsialiseerunud onkoloogid, patoloogid ning radioloogid.
Pehmekoe sarkoomi riskitegurid
Riskifaktori olemasolu ei tähenda, et vähk kindlasti tekib ning samuti ei välista nende puudumine vähi tekke võimalust.
Ei ole leitud, et varasem mõne kehapiirkonna vigastamine või elustiilifaktorid, nagu suitsetamine, ebatervislik toitumine ning vähene füüsiline aktiivsus, oleks seotud pehmekoe sarkoomi tekkeriski suurenemisega.
On leitud mõned riskifaktorid, mis võivad suurendada pehmekoe sarkoomi tekkimise võimalust. Siiski on oluline teada, et enamus juhtudel jääb tekkepõhjus teadmata.
Perekondlikud vähisündroomid
Perekondlikute vähisündroomide aluseks on vanemalt päritud geenidefekt (mutatsioon), mis suurendab riski saada teatud tüüpi vähki. Osa perekondlikke vähisündroome suurendab riski saada pehmekoe sarkoomi.
Neurofibromatoos I-le ehk von Recklinghauseni haigusele on iseloomulik paljude healoomuliste kasvajate nn neurofibroomide teke närvirakkudest ja café au lait laikude teke nahal ning teistes kehapiirkondades. Põhjuseks on mutatsioon NF1 (ingl k neurofibromatosis 1) geenis. 5-13% neurofibromatoosiga patsientidest tekib elu jooksul pehmekoe sarkoomi alatüüp nimega maliigne perifeerse närvitupe kasvaja. Lisaks on neil kõrgem risk gastrointestinaalse stromaalse kasvaja (GIST) ning rabdomüosarkoomi tekkeks.
Gardneri sündroomi põhjuseks on defekt APC geenis. Antud sündroom on üks perekondliku adenomatoosse polüpoosi (FAP, ingl k familial adenomatous polyposis) alatüüpe, mida iseloomustab sadade kuni tuhandete healoomuliste polüüpide teke soolestikus ning suurenenud risk saada soolevähk. Gardneri sündroom suurendab ka riski saada pehmekoe sarkoomi alatüüpi desmoidkasvajat.
Li-Fraumeni sündroom on seotud TP53 geeni (geen, mis kaitseb rakke muutumast vähirakuks) mutatsiooniga. Antud sündroomiga on kõrgem risk saada rinna-, ajuvähki, ägedat leukeemiat ning sarkoomi. 10-20 inimesel 100-st, kellel on Li-Fraumeni sündroom, tekib sarkoom. Samuti on neil kiiritusravijärgselt vähi tekerisk kõrgem.
Retinoblastoomi sündroomi iseloomustab mutatsioon RB tuumor supressorgeenis. Antud sündroomile on iseloomulik silma võrkkesta ehk reetina tuumorite teke lapseeas. Lisaks on suurenenud risk saada täiskasvanueas pehmekoe- või luusarkoom.
Varasem kiiritusravi
Umbes 5% sarkoome on seotud varasema kiiritusraviga. Sarkoom tekib enamasti sinna piirkonda, mida on varasemalt kiiritatud (nt eelneva rinnavähi või lümfoomi korral). Keskmine aeg kiiritusravist kuni sarkoomi diagnoosini on 10 aastat. Viimase 10 aastaga on kiiritusravi muutunud aina täpsemaks, mistõttu on oodata ka kiiritusravist tingitud vähitekke esinemissageduse langemist. Oluline on teada, et varasem kiiritusravi on väga harv pehmekoe sarkoomi tekkepõhjus.
Kemikaalid
Vinüülkloriide (kemikaalid, mida kasutatakse plastmassi valmistamiseks) ning arseenikut on seostatud suurema maksasarkoomi tekkeriskiga. Samuti arvatakse, et dioksiinil ja herbitsiididel võib olla roll sarkoomide tekkel.
Krooniline lümfödeem
Kui lümfisõlmed teatud piirkonnas on eemaldatud või kiiritatud, siis lümfivedeliku liikumine on takistatud ning tekib vedeliku kogunemine ehk turse antud kehapiirkonnas. Lümfangiosarkoom, haruldane pehmekoe sarkoomide alatüüp, võib väga harva tekkida kroonilise lümfiturse tagajärjel.
Pehmekoe sarkoomi sümptomid
Sümptomid on enamasti ebaspetsiifilised ning on seotud kasvajast haaratud piirkonnaga. Haigus võib pikka aega olla olemas, enne kui tekivad kaebused.
Kõige sagedamini märgatakse ajas suurenevat moodustist teatud kehapiirkonnas, enamasti käes või jalas. Kõhus tekkinud sarkoom annab endast märkus, kui on juba piisavalt suur, avaldades survet ümbritsevatele organitele, närvidele, lihastele või veresoontele.
Algkoldega seotud sümptomid:
- Ajas suurenev enamasti valutu moodustis
- Punetus ja turse kasvaja piirkonnas
- Survetunne
- Valu (jäsemepiirkonnas, kõhus, rindkeres)
- Jäseme funktsioonihäire
- Kõhu suurenemine
- Seedetalitlushäired
- Iiveldus, oksendamine
Sümptomid, mis on seotud haiguse levimisega algkoldest teistesse organitesse:
Sarkoom annab kõige sagedamini siirdeid ehk metastaase kopsudesse, edasi luudesse ning maksa. Levikut ajju ja lümfisõlmedesse esineb harva. Vastavalt sellele, kuhu haigus on levinud, kujunevad ka kaebused. Sagedamini esinevad:
- Väsimus
- Söögiisu puudumine
- Seletamatu kaalulangus
- Õhupuudus
- Köha
- Valud
Pehmekoe sarkoomi diagnoosimine
-
Haiguse anamnees ja füüsiline läbivaatus
Esmalt küsib arst eelneva haigusanamneesi kohta, millal tekkisid sümptomid, kuidas on need ajas muutunud ja kas võib olla võimalikke riskifaktoreid. Sellele järgneb patsiendi läbivaatus ning edasiste uuringute planeerimine.
- Vereanalüüsid tehakse, et hinnata üldist tervislikku seisu, sh vereloomerakkude, maksa- ja neerufunktsiooni. Pehmekoe sarkoomide puhul ei ole leitud spetsiifilist kasvajamarkerit, mida verest määrata.
- Radioloogilised uuringud, nn piltkuvastusmeetodid tehakse, et hinnata kasvaja lokaalset- ja kauglevikut.
Röntgenpilt (Rö) – uuring, mis kasutab röntgenkiiri, et kuvada erinevaid kehapiirkondi. Rindkere Rö võib näidata kasvajakoldeid kopsus, kuna kopsud on kõige sagedasem siirete ehk metastaaside tekkekoht pehmekoe sarkoomide puhul. Rö on üks esmaseid uuringuid, mis võib anda viiteid pahaloomulise haiguse olemasolu kohta. Vajalikud on edasised täpsemad ning informatiivsemad uuringud.
Ultraheli (UH) – uuring, mis kasutab ultrahelilaineid, et kuvada erinevaid kehapiirkondi. UH-ga saab hinnata maksa, neerude ning teiste kõhu- ja vaagnapiirkonna organeid, samuti jäsemetel olevaid moodustisi. UH on esmane meetod, mis võib anda viiteid pahaloomulise haiguse olemasolu kohta. Vajalikud on edasised täpsemad ning informatiivsemad uuringud.
Magnetresonantstomograafia (MRT) – uuring, mis kasutab magnetkiirgust ja anna täpse ülevaate kasvaja struktuurist ning paiknemisest ümbritsevate kudede suhtes.
Kompuutertomograafia (KT) – uuring, mis kasutab röntgenkiirgust ning annab detailse ülevaate kihtide kaupa uuritavast piirkonnast. Täpsema pildi saamiseks kaustatakse sageli veenisiseselt süstitavat kontrastainet. KT on peamine uuring haiguse leviku hindamiseks.
Positronemissioon-kompuutertomograafia (PET-KT) – uuring, kus kasutatakse glükoosi sisaldavat radioaktiivset kontrasainet, mis koguneb kasvajakoes. Uuring annab ülevaate kogu kehast. Uuringut kaustatakse enamasti juhtudel, kus eelnevad uuringud (MRT, KT) on jäänud ebaselgeks.
Teatud juhtudel kasutatakse sarkoomide diagnostikas ka teisi uuringuid, mille vajaduse otsustab arst.
- Histopatoloogiline ehk morfoloogiline uurimine
Lõpliku sarkoomi diagnoosi saamiseks on vajalik võtta koeproov ehk biopsia, mis saadetakse laborisse uuringule. Koeproov võetakse enamasti algkoldest, mõningatel juhtudel metastaasikoldest. Patoloog hindab mikroskoobi all saadud kasvajakudet, et määrata haiguse morfoloogiline alatüüp. Sarkoomi puhul saadakse kõige sagedamini koeproov jämenõelbiopsiaga. Enamasti määratakse UH, vahel harva KT, abil kindlaks kasvaja asukoht, tuimestatakse proovi võtmise piirkond ning võetakse nõelaga mitu proovitükki. Kui sellisel viisil koeproovi saada ei õnnestu, siis on vajalik kirurgiliselt üldnarkoosis kasvajast koetüki võtmine või kogu kasvaja eemaldamine.
Selleks, et edasine ravi oleks võimalikult edukas, on vajalik täppisdiagnostika. Lõpliku morfoloogia aluseks on histoloogiline uuring koos immuunhistokeemiliste värvingutega.
Patoloogi poolt kirjeldatakse lisaks kasvaja agressiivsuse astet ehk nn ingl k grade. Madala agressiivsusega sarkoomirakud sarnanevad normaalsele rakule ning on aeglasema kasvuga kui keskmise või kõrge agressiivsusega rakud, mille kasv on kiirem ning potentsiaal levida edasi teistesse organitesse suurem.
Kuna pehmekoe sarkoome esineb ligi 80 erinevat alatüüpi, siis mõnikord on täpse alatüübi määramiseks vajalikud molekulaarsed ja tsütogeneetilised uuringud. Sellisel juhul saadetakse materjal välismaale konsultatsiooniks.
Kõige sagedasemad pehmekoe sarkoomi histoloogilised alavormid on:
- Liposarkoom – tekib rasvarakkudest, esinedes 50% juhtudest jäsemetel ja 30% kõhus;
- Leiomüosarkoom – tekib silelihasrakkudest, esinedes kõige sagedamini emakas, jäsemetel ja maos;
- Mittediferentseerunud pleomorfne pehmekoe sarkoom – esineb kõige sagedamini alajäsemel;
- Sünoviaalsarkoom – tekib peamiselt jäsemel liigeste läheduses;
- Maliigne perifeerse närvitupe kasvaja – tekib närvi ümbritsevast pehmest koest;
- Angiosarkoom – tekib veresoonte sisemist kihti moodustavatest endoteelirakkudest, esinedes kõige sagedamini nahas, maksas ja põrnas;
- Rabdomüosarkoom – tekib skeletilihasrakkudest, esinedes kõige sagedamini pea- ja kaelapiirkonnas, põies, jäsemetel ja rindkeres.
Sarkoomi staadiumid
Oluline prognoosi määrav faktor on haiguse staadium ehk vähi levik kogu kehas. Kõige laialdasemalt kasutatakse staadiumi määramisel TNM süsteemi, kus T tähistab algkolde suurust ning levikut ümbritsevatesse kudedesse, N algkoldele lähedaste lümfisõlmede haaratust ja M siirete ehk metastaaside olemasolu teistes organistes.
I-III staadium: haigus piirdub algkoldega
IV staadium: haigus on levinud ümbritsevatesse lümfisõlmedesse või on andnud siirded teistesse organitesse.
Staadium on oluline edasise raviplaani koostamiseks. Mida väiksem on staadium, seda parem on prognoos.
